Оценка тяжести кровопотери в хирургической практике. Часть II

Клиническая оценка тяжести кровопотери является исторически самым ранним способом определения нарушений постгеморрагических нарушений гомеостаза, но в настоящее время – самым распространенным способом. Описание основополагающих клинических признаков травматического повреждения с острой кровопотерей мы находим уже в дневниках Н. И. Пирогова, относящихся к периоду Крымской кампании 1854 года: «Лежит такой окоченелый на перевязочном пункте неподвижно; он не кричит, не вопит, не жалуется, не принимает ни в чем участия и ничего не требует; тело его холодно, лицо бледно, как у трупа; взгляд неподвижен и обращен вдаль; пульс как нитка, едва заметен под пальцем и с частыми перемежками. На вопросы окоченелый или вовсе не отвечает, или только про себя, чуть слышным шепотом; дыхание тоже едва приметно. ». Клиническая характеристика кровопотери, основанная на оценке уровня сознания, окраски и температуры кожных покровов, тонуса периферических вен, частоты пульса и дыхания, актуальна и в настоящее время.
Скрининговым методом оценки тяжести кровопотери является предложенный в 1967 году Алговером и Бури шоковый индекс, представляющий собой отношение частоты сердечных сокращений к систоличекому артериальному давлению. Чем выше индекс, тем массивнее кровопотеряе и хуже прогноз. В норме индекс равен 0, 5. Нарастание индекса Альговера свидетельствует о прогрессировании тяжести кровопотери:
шокового индекса
Ориентировочный
дефицит ОЦК
В связи с этим, все большему числу клиницистов представляются более физиологически обоснованными и клинически значимыми классификации кровопотери, основанные на клинически определяемой степени резистентности к ней организма. Именно уровень компенсации перенесенной кровопотери представляет несомненный практический интерес, ведь все последующие лечебные мероприятия направлены на стабилизацию функций организма, в той или иной степени нарушенных при кровотечении. Несомненно, к тому же, что в экстренной ситуации целесообразной и практически применимой является такая система оценки кровопотери, которая бы на основании минимального количества параметров позволяла адекватно и быстро определять тяжесть кровопотери не только в стационаре, но уже и на догоспитальных этапах медицинской помощи. Так, Н. А. Яицкий и соавт. (2002) разделяют острую кровопотерю на три степени только на основании величин АДсист и ЧСС (табл. 1)
Таблица 1. Изменения АД и ЧСС при различной степени кровопотери (по Н. А. Яицкому с соавт. , 2002).
Степень кровопотери
Лежа на спине
АДсист, мм Hg
АДсист, мм Hg
Являясь отражением состояния макроциркуляции и, весьма ориентировочно, состояния микроциркуляции, измерение АД может служит быстрым методом оценки гемодинамики и проведения простого ее мониторинга.
К сожалению, предложенные классификации острой кровопотери, основанные на анализе только лабораторных данных, оказываются несостоятельными ввиду невозможности применения их в ранние сроки кровотечения. При массивном кровотечении в первые часы показатели гемоглобина, эритроцитов, гематокрита остаются в пределах исходных значений, т. к. не успевает развиться аутогемодилюция. В некоторых работах прямо указывается, что величина гематокрита лишь отражает проводимую инфузионную терапию, но не является показателям наличия и выраженности кровотечения. Лишь спустя 6-24 часа вследствие аутогемодилюции, проведения заместительной инфузионной терапии показатели красной крови снижаются и позволяют рассчитать предварительный объём кровопотери. Уровень эритроцитов, гемоглобина и гематокрита в периферической крови в ранние сроки кровотечения (1-2 сутки) не отражают истинной тяжести возникшей кровопотери, что затрудняет изолированное использование этих гематологических показателей на ранних этапах диагностики (В. Н. Липатов, 1969; Вострецов Ю. А. , 1997).
В современной клинической практике наибольшее распространение получили методы оценки тяжести кровопотери, имеющие в своей основе анализ комплекса клинических и рутинных лабораторных критериев.
В 1982 году Американская коллегия хирургов на основании интегрального анализа десятков тысяч случаев острых кровотечений различной этиологии, предложила дифференцировать кровопотерю на 4 класса кровотечений в зависимости от клинической симптоматики (по P. L. Marino, 1998):
класс I – при этом клинические симптомы отсутствуют или имеется тахикардия в покое, прежде всего в положении стоя; ортостатической тахикардия считается тогда, когда ЧСС увеличивается не менее, чем 20 ударов в 1 минуту, при переходе из горизонтального положения в вертикальное (соответствует потере 15% объема циркулирующей крови или менее) ;
класс II – основным клиническим признаком его является ортостатическая гипотензия или снижение АД не менее, чем на 15 мм. рт. ст при переходе из горизонтального положения в вертикальное, в положении лежа АД нормальное или несколько снижено, диурез сохранен (соответствует потере от 20 до 25% ОЦК) ;
класс III – проявляется гипотензией в положении лежа на спине, олигурией менее 400 мл/сутки (соответствует потере от 30 до 40% ОЦК) ;
класс IV – проявляется коллапсом и нарушением сознания до комы (потеря более 40% ОЦК).
В современной рациональной трансфузиологии основными ориентирами оценки тяжести кровопотери также являются адекватное сознание, достаточный диурез (> 0, 5 мл/кг/час), отсутствие гипервентиляции, показатели гемокоагуляции, динамика центрального венозного, пульсового и среднего динамического давления, изменение артерио-венозной разницы по кислороду (А. П. Зильбер, 1999; В. С. Ярочкин 1997, 2004).
Одной из последних отечественных классификаций острой кровопотери предложена А. И. Воробьевым (2002). Автор подчеркивает, что именно клинические, а не лабораторные показатели должны являться определяющими в оценке тяжести кровопотери (табл. 2).
Таблица 2. Оценка степени тяжести острой массивной кровопотери (по А. И. Воробьеву с соавт. , 2002).
Степень тяжести
Пульс, в мин.
Пульсовое давление
Почасовой диурез, мл
Состояние ЦНС
Объем кровопотери, мл
В повседневной клинической практике мы используем классификацию тяжести кровопотери, основанную как на оценке клинических критериев (уровень сознания, признаки периферической дисциркуляции, АД, ЧСС, ЧДД, ортостатическая гипотензия, диурез), так и на оценке основополагающих показателей картины красной крови – величин гемоглобина и гематокрита (В. К. Гостищев, М. А. Евсеев, 2005). Классификация различает четыре степени тяжести острой кровопотери:
I степень (легкая кровопотеря) – характерные клинические симптомы отсутствуют, может иметь место ортостатическая тахикардия, уровень гемоглобина выше 100 г/л, гематокрит – не менее 40%. Отражает величину дефицита ОЦК до 15%.
II степень (кровопотеря средней тяжести) – из клинических симптомов определяется ортостатическая гипотензия со снижением АД более чем на 15 мм рт. ст. и ортостатическая тахикардия с увеличением ЧСС более чем на 20 ударов в минуту, уровень гемоглобина в пределах 80 – 100 г/л, гематокрит – в пределах 30 – 40%. Отражает величину дефицита ОЦК 15 – 25%.
III степень (тяжелая кровопотеря) – клинически определяются признаки периферической дисциркуляции (дистальные отделы конечностей холодные наощупь, выраженная бледность кожи и слизистых), гипотония (АДсист находится в пределах 80 – 100 мм рт. ст. ), тахикардия (ЧСС более 100 в минуту), тахипноэ (ЧДД более 25 в минуту), явления ортостатического коллапса, диурез снижен (менее 20 мл/час), уровень гемоглобина находится в пределах 60 – 80 г/л, гематокрит – в пределах 20 – 30%. Отражает величину дефицита ОЦК 25 – 35%.
IV степень (кровопотеря крайней степени тяжести) – из клинических симптомов характерными являются нарушение сознания, глубокая гипотония (АДсист менее 80 мм рт. ст. ), выраженные тахикардия (ЧСС более 120 в минуту) и тахипноэ (ЧДД более 30 в минуту), признаки периферической дисциркуляции, анурия; уровень гемоглобина находится ниже 60 г/л, гематокрита – 20%. Отражает величину дефицита ОЦК больше 35%.
В основу данной классификации положена оценка наиболее значимых клинических симптомов, отражающих реакцию организма на кровопотерю. Определение уровня гемоглобина и гематокрита представляется также весьма важным в оценке тяжести кровопотери, особенно при III и IV степени тяжести, поскольку в данной ситуации гемический компонент постгеморрагической гипоксии становится весьма существенным. Кроме того, уровень гемоглобина по-прежнему является решающим критерием для определения показаний для трансфузии эритроцитарной массы.
Следует заметить, что срок от появления первых симптомов кровотечения и тем более от его действительного начала, составляющий, как правило, не менее суток, делает показатели гемоглобина и гематокрита вполне реальными в силу успевшей развивиться за данный период гемодилюции. В случае несоответствия клинических критериев показателям гемоглобина и гематокрита оценку тяжести кровопотери следует проводить, учитывая показатели, в наибольшей степени отличающиеся от нормальных значений.
Предложенная классификация тяжести кровопотери представляется нам приемлемой и удобной именно для клиники ургентной хирургии, как минимум, по двум причинам. Во-первых, оценка кровопотери не требует проведения сложных специальных исследований. Во-вторых, возможность определения степени кровопотери сразу же в приемном отделении позволяет решить вопрос о необходимости начала инфузионной терапии и госпитализации пациента в отделение интенсивной терапии.
По нашим наблюдениям из 1204 пациентов с ОГДЯК у большей части (35, 1%) пациентов при госпитализации была диагностирована кровопотеря II степени. С кровопотерей III и I степеней были госпитализированы соответственно 31, 2% и 24, 8% пациентов. Доля пациентов с кровопотерей IV степени составила 8, 9%. Доля пациентов с кровопотерей I степени с увеличением возраста пациентов имела тенденцию к снижению с 33, 5% у больных моложе 45 лет до 2, 3% у больных старческого возраста, что может быть объяснено уменьшающейся с возрастом резистентностью организма к кровопотере и возникновением выраженной клинической манифестации при сравнительно меньших темпах геморрагии. Напротив, массивная кровопотеря для больных пожилого и старческого возраста приобретает характер фатальной уже на догоспитальном этапе, о чем свидетельствует снижение доли больных с кровопотерей III и IV степеней в возрастных группах 60 – 74 лет и старше 75 лет.
Среди больных с кровопотерей I и II ст. наибольший удельный вес имели пациенты моложе 45 лет. Доля больных в возрасте 45 – 59 лет, составлявшая при кровопотере I ст. 31, 4%, достигает 40, 3% при кровопотере III ст. Данный возрастной контингент составлял практически половину больных с кровопотерей IV ст. Доля больных 60 – 74 лет достигает максимума при кровопотере II степени и уменьшается при усугублении тяжести кровопотери. Аналогичная картина распределения отмечается и у больных старческого возраста: 15, 9% среди больных со II ст. кровопотери и совсем незначительная среди больных с III (7, 5%) и IV (5, 5%) ст.
Сопоставление этиологической структуры и тяжести кровопотери в различных возрастных группах позволяют сделать следующие выводы. Пациенты 45 – 59 лет, составляя наибольшую долю из больных с кровопотерей III и IV ст. , одновременно имеют наибольший удельный вес в группе каллезных язв (36, 7%) и значительный (30, 8%) в группе хронических язв. Данный факт указывает именно на каллезную язву как на основной этиологический фактор возникновения острой массивной кровопотери при ОГДЯК. Существенная доля (35, 3%) больных в возрасте 60 – 74 лет от группы пациентов с каллезной язвой и существенной (хотя и меньшей по сравнению с предыдущей возрастной группой за счет уменьшения абсолютного числа больных) долей больных с кровопотерей III ст. (20, 4%) и IV ст. (19, 7%) также указывает на то, что каллезный характер язв – важный фактор возникновения массивного кровотечения. Незначительный удельный вес пациентов старше 75 лет среди всех с кровопотерей III и IV ст. (7, 5% и 5, 5%) даже при наличии у 20, 5% пациентов каллезных язв указывает на низкую резистентность больных данной группы к массивной кровопотере и их гибели еще на догоспитальном этапе.
Оценка нарушений системы гемостаза у больных с ОГДЯК. Помимо определения тяжести кровопотери принципиально важной задачей диагностики у пациентов с гастродуоденальными язвенными кровотечениями является количественная и качественная оценка нарушений системы гемостаза, поскольку расстройства гемокоагуляции являются важнейшим патогенетическим звеном синдрома острой массивной кровопотери, а их адекватная и своевременная коррекция – обязательным компонентом заместительной терапии. А. И. Воробьев и соавт. (2001) подчеркивают, что очень часто острая массивная кровопотеря происходит у больных с исходно существующими нарушениями в системе свертывания крови. Наиболее часто эти нарушения проявляются формированием гиперкоагуляционного синдрома, нередко определяющего тяжесть течения синдрома острой массивной кровопотери, трансфузиологическую тактику ее восполнения и предупреждения развития острого ДВС-синдрома.
Гиперкоагуляционный синдром характеризуется определенными клиническими проявлениями и лабораторными признаками повышенной готовности крови к свертыванию при отсутствии тромбозов. Общее состояние при гиперкоагуляционном синдроме чаще удовлетворительное, больные могут отмечать чувство «тяжести в голове» и головную боль, быструю утомляемость, слабость. Кровь при заборе из вены сворачивается прямо в игле, места венепункции легко тромбируются. Несмотря на то, что кровяной сгусток в пробирке формируется быстро, он рыхлый и нестойкий; отмечаются укорочение времени свертывания крови по Ли-Уайту и АЧТВ, повышены агрегационные показатели тромбоцитов, удлинен фибринолиз.
Принято считать, что массивная кровопотеря, сопровождающаяся выраженными нарушениями гемодинамики с расстройствами периферического кровотока, практически всегда сопровождается появлением гиперкоагуляционной фазы ДВС-синдрома. Гиперкоагуляционная фаза ДВС-синдрома часто бывает весьма скоротечной и не диагностируется. Тем не менее, при данной фазе ДВС-синдрома признаки гиперкоагуляции выражены весьма отчетливо: укорочены АЧТВ, протромбиновое время, снижены уровень фибриногена и число тромбоцитов. Скорость образования кровяного сгустка в пробирке по-прежнему ускорено, но он остается рыхлым и нестойким.
Для гипокоагуляционной фазы ДВС-синдрома характерны с одной стороны лабораторные маркеры коагулопатии потребления а с другой – наличием признаков гипокоагуляции и диффузного геморрагического диатеза (кровоточивость гематомно-петехиального типа). Приводим основные лабораторные и клинические признаки гиперкоагуляционного синдрома и фаз ДВС-синдрома (табл. 3).
Таблица 3. Лабораторные и клинические признаки нарушений гемокоагуляции (по А. И. Воробьеву и соавт. , 2001).
Форма нарушения гемокоагуляции
Лабораторные и клинические признаки
Гиперкоагуляционный синдром
Лабораторные признаки: укорочение АЧТВ, протромбинового времени; повышение активности тромбоцитов; снижение активности фибринолиза.
Клинические проявления: тромбирование иглы при венепункции, быстрое формирование рыхлого и нестойкого кровяного сгустка в пробирке.
Гиперкоагуляционная фаза ДВС-синдрома
Лабораторные признаки: укорочение АЧТВ, протромбинового времени; повышение активности тромбоцитов при сниженном их количестве; снижение уровня фибриногена, АТ III, протеина С, активности фибринолиза.
Клинические проявления: быстрое тромбирование иглы при венепункции, появлене признаков полиорганной недостаточности.
Гипокоагуляционная фаза ДВС-синдрома
Лабораторные признаки: удлинение АЧТВ, протромбинового времени, снижение количества и активности тромбоцитов; снижение уровня фибриногена, факторов свертывания, АТ III, протеина С; ускорение фибринолиза; резкое повышение уровня продуктов деградации фибрина, D-димеров.
Клинические проявления: трудноконтролируемая диффузная кровоточивость, развернутая картина полиорганной недостаточности.
Автор статьи:

Евсеев Максим Александрович
научный руководитель по хирургии, д.м.н., профессор
Статья добавлена 2 апреля 2016 г.
источник
Степени и виды кровотечения
- по происхождению — на травматические и нетравматические;
- по механизму возникновения — от разрыва, от разъедания, аррозивные кровотечения, от просачивания;
- по виду кровоточащего сосуда — на артериальные, артериовенозные (смешанные), венозные, капиллярные (из паренхиматозного органа — паренхиматозные);
- по месту излития крови — на наружные (на поверхность тела), внутренние (в замкнутую полость тела или в просвет полого органа), внутритканевые, или интерстициальные (в межтканевые промежутки).
При наружных кровотечениях тяжесть состояния оценивают на основании, характера кровотечения (артериальное, венозное и т. д.), калибра кровоточащих сосудов, скорости излития крови, при внутренних — по выраженности симптомов кровевотери» и скорости их нарастания. По В.И. Отручкову и Э.В. Луцевичу, различают четыре степени кровотечения.
I степень — общее состояние больного удовлетворительное, пульс несколько учащен, достаточного наполнения и напряжения, АД нормальное, содержание гемоглобина выше 80 г/л, дефицит объема циркулирующей крови (ОЦК) не более 5%; при капилляроскопии — розовый фон, отчетливо видны 3-4 ряда капиллярных петель с быстрым гомогенным кровотоком.
II степень — состояние средней тяжести, пульс частый, АД снижено до 80 мм. рт. ст., содержание, гемоглобина.- до 80 г/л, дефицит ОЦК — до 15 %; при капилляроскопии — бледный фон, число капиллярных петель уменьшено вдвое, кровоток быстрый, но не гомогенный.
III степень — состояние тяжелее, пульс нитевидный, АД — 60 мм рт. ст., содержание гемоглобина — до 50 т/л, дефицит ОЦК 30 %; при капилляроскопии видны всего 1-2 петли, их венозная и артериальные части трудно различимы.
IV степень — состояние граничит с агональным, пульс и АД не определяются, содержание гемоглобина менее 50 г/л, дефицит ОЦК превышает 30 %; при капилляроскопии — фон серый, петли капилляров не видны.
Массивные кровотечения ведут к глубокому нарушению жизненных функций организма в результате развития острого малокровия и резкого снижения сердечного выброса. Однако причиной смерти может стать также даже небольшое по объему кровсявиение вследствие нарушения функции жизненно важных органов, например, при кровоизлиянии в мозг, полость сердечной сорочки, поджелудочную железу и т. д. В терапевтической клинике кровотечения бывают всех видов. Из них наибольшее клиническое значение имеют кровотечения из дыхательных путей, из желудка и кишок и кровотечения при геморрагических диатезах.
«Степени и виды кровотечения» раздел Неотложные состояния
источник
Дайте определение кровотечениям. Виды, причины, осложнения кровотечений. Степени острой кровопотери. Методы временной остановки кровотечения.
Кровотечение-это истечение кровью за пределы сосудистого русла при нарушении их целостности или проницаемости.
1)Травма сосудистой стенки;
2)Нарушение целостности стенки воспалительным процессом в ней или нарушение стенки опухолевым процессом.
3)Болезни крови: нарушение свертывания крови;
4)Нарушение проницаемости стенки кровеносного сосуда: при тяжелой инфекции, при отравлениях;
5)Врожденная или приобретенная патология сосудистой стенки (аневризма артерии -выпячивание стенки артерии) — с годами давление увеличивается, стенка становится тонкой и разрывается;
6)Заболевания печени (тромбообразование нарушено, в результате этого кровоточивость);
Классификация кровотечений:
1. По характеру повреждения сосуда:
1)артериальное — (кровь от сердца к артериям; кровь алая и вытекает фонтанирующим путем, вытекает струей);
2)венозное кровотечение ( кровь насыщена углекислым газом, темно-вишневого цвета, не пульсирует, не фонтанирует, течет гладко, опасно воздушной эмболией);
3)капиллярное кровотечение — из мелких кровеносных сосудов, наблюдается при неглубоких порезах и ссадинах кожи, мышц, слизистой оболочки, как правило такое кровотечение прекращается самостоятельно;
5)паренхиматозное кровотечение ( из ткани внутренних органов: печень, селезенка, почка; в основном смешанное, самопроизвольно не заканчивается).
2. По отношению к внешней среде:
1)наружное (вытекает наружу);
2)внутреннее (истечение крови в полость организма, не сообщающееся с внешней средой, а также в различные ткани);
а)скрытое (отсутствие явных признаков кровотечения (внутритканевые, интестинальные, внутрикостные);
4. По времени возникновения:
1)первичное — начинается сразу после травмы или разрыва сосуда;
а)раннее (от остановки кровотечения прошло до 2-х дней), возникают до развития инфекции в ране и могут возникать в результате соскальзывания лигатуры с перевязанного сосуда;
б)позднее (от остановки кровотечения прошло 2 суток, возникают после развития ) возникают после развития гнойной инфекции в ране и вызваны гнойным расплавление тромба, расплавление сосудистой стенки, соскальзыванием лигатур, пролежня стенки сосуда.
3)профузное, массивное, одномоментное;
4)однократно проявленное, многократное.
Осложнения кровотечений:
1. Острое и хроническое малокровие: острое малокровие развивается при потере крови 1-1,5 литра ;
2. Нарушение свертывания крови (часто в акушерстве; ДВС- синдром);
4. Воздушная эмболия ( при ранении вен);
5. Остановка сердечной деятельности;
6. Геморрагический шок ( ответная реакция организма), при котором возникают тяжелые нарушения микроциркуляции. Геморрагический шок требует проведения экстренных реанимационных мероприятий и интенсивной терапии.
Тяжесть состояния больных определяется:
2)количество излившейся крови;
3)от возраста, от пола (тяжело переносят дети); легче переносят женщины;
4)от исходного состояния ( голодный, больной, тяжелая работа).
У больных с кровотечением определяют индекс Альговера — отношение пульс/АДс=60/120=0,5 — норма , когда пульс увеличивается, АДс снижается и индекс равен 2 — пациент от кровотечения умрет.
Степени острой кровопотери:
1. Легкая степень, при которой ОЦК снижается на 10%-15% до 20% (кровопотеря в среднем до 1 литра). Клиника выражена слабо, пульс — тахикардия — 90-100 уд/мин; АД 110/70. Гемоглобин 100-120 г/л; гематокрит 40-44%.
2.Средней тяжести. Кровотечения в пределах от 1-1.5-2 литра; ОЦК снижен до 20-25-30%. Пульс 120 уд/мин; АД 90/60; гемоглобин 85-100 г/л; гематокрит 32-39%. Бледная кожа, синюшность слизистых, выраженная заторможенность; индекс Альговера равен 1.
3.Тяжелая степень. ОЦК снижен более чем на 30%, кровопотеря более 2-3-х литров. Пульс более 140; АД 80/60, гемоглобин 70-84 г/л; гематокрит 32-23%. Выражена клиника: одышка, мушки перед глазами и т.д.
4.Крайне тяжелая. Кровопотеря более 3 литров. ОЦК снижен более чем на 50%; пульс 160 уд/мин; АД ниже критического; гемоглобин менее 70 г/л; гематокрит менее 23. Мочи нет. Часто пациенты погибают.
Самостоятельно может компенсировать до 1л с помощью инфузионной терапии; более 1 л потеря — переливание компонентов.
Методы временной остановки кровотечения:
1.При артериальном кровотечении:
1)Пальцевое прижатие артерии в ране или пальцевое прижатие артерии по ходу ее на протяжении (к костным основам):
— височная артерия (отходит от сонной артерии): прижимается к височной кости в точке выше козелка уха на 2 поперечных пальца;
— лицевая артерия: прижимается к нижней ветви нижней челюсти на 2-3 см к середине челюсти;
— сонная артерия — прижимается к поперечному отростку 6 шейного позвонка в точке — у нижнего края раны в бороздке между передним краем грудино-ключично-сосцевидной мышцы и трахеи;
— подключичная артерия — прижимается к первому ребру первым пальцем в точке по задней поверхности ключицы на середине ее вниз к первому ребру.
— плечевая артерия: прижимаем к плечевой кости в точке на середине плеча у внутреннего края бицепса;
— подмышечная — прижимают к головке плечевой кости в подмышечной ямке по передней границе роста волос
— брюшная аорта: прижимают кулаком к поясничному позвонку слева от пупка;
— бедренная артерия: прижимаем к лонной кости таза в точке — на границе между внутренней и средней трети пахового сгиба (кулаком).
Второй метод при артериальном кровотечении:
1)наложение артериального жгута — выше раны ближе к сердцу (жгут Эсмарха). Нельзя накладывать на середину плеча и на нижнюю треть бедра.
Перед наложением жгута мягкие ткани конечности закрывают тканью. Начинают жгут накладывать с конца. Туры (обороты) жгута кладут рядом друг с другом, растягивая жгут. Когда жгут закрутили, его застегивают, в жгут вкладывают записку с точным временем наложения. Зимой накладывают на 30 минут, летом на 1 час; через 30 мин жгут ослабляют, артерию зажимают (через каждые 10-15 мин жгут расслабляют, затем опять накладывают).
Если жгут наложен правильно, кожные покровы бледные. Если жгут наложен слабо, кожные покровы синеют, кровотечение снижается, но не останавливается, поэтому необходимо жгут переложить.
Жгут должен быть заметен, для чего к нему привязывают кусочек бинта или марли, накладывать поверх него повязку нельзя. С помощью шин или подручного материала обеспечить неподвижность пострадавшего участка тела. Для наложения жгута на шею при кровотечении из сонной артерии можно использовать шину Крамера, наложенную на здоровую половину шеи, которая служит каркасом. На ней натягивают жгут, который придавливает марлевый валик и сдавливает сосуды на стороне поражения. При отсутствии шины в качестве каркаса можно использовать руку со здоровой стороны, которую кладут на голову и прибинтовывают.
2)тугая тампонада раны (опасно сдавлением нерва) — марлевый тампон вводят в рану, туго заполняя ее, а затем фиксируют давящей повязкой.;
3)максимальное сгибание конечности в суставе, или максимальное отведение верхней конечности для пережатия подключичной артерии — при ранении сосудов предплечья производится максимальное сгибание руки в локтевом суставе. При кровотечении из сосудов голени производится максимальное сгибание ноги в коленном суставе. В локтевую или подколенную ямки кладут валик из марли или ваты. При кровотечении из подмышечной или периферических сосудов подключичной артерии оба плеча максимально отводят назад и фиксируют одно к другому на уровне локтевых суставов. Бедренная артерия может быть прижата максимальным привидением бедра к животу ;
4)наложение зажима на сосуд на время транспортировки пациента в ЛПУ — используют кровоостанавливающий зажим типа Бильрот.
3 Методы остановки венозного кровотечения:
— возвышенное ( приподнятое) положение конечностей — уменьшает кровенаполнение сосудов и способствует образованию тромба. При кровотечении из сосуда конечности необходимо поднять конечность как можно выше, что уменьшает кровенаполнение сосуда и способствует более быстрому образованию тромба;
— максимальное сгибание конечности в суставе;
— наложение зажима на сосуд;
4.Капиллярное кровотечение: давящая повязка и холод.
5.Внутреннее кровотечение:
— на предполагаемое место кровотечения — холод;
— в/в гемостатические препараты: дицинон 12,5% 2 мл в ампуле; амбен 1% 1 мл; адроксон в/м, в/в 0,025%;
— трансопортировка больного в ЛПУ;
— при выраженном внутреннем кровотечении:
* капроновая кислота 5% 20-40 мл в/в шприцом
При наличии признаков шока (снижение АД) инфузионная терапия на догоспитальном этапе: в/в солевые растворы физ. раствор 400 мл; кровезаменители гемодинамического действия (стабизол, рефортан, волювен, инфукол, реополиглюкин). Не более 1 л. В стационаре проводят окончательную остановку кровотечения.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студентов недели бывают четные, нечетные и зачетные. 9667 —  | 7538 —
| 7538 —  или читать все.
или читать все.
85.95.179.73 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Виды кровотечений и оказание первой помощи
Что такое кровотечение?
Кровотечением называется потеря крови, возникающая вследствие повреждения кровеносных сосудов. Целостность сосудов может быть нарушена травмами, гнойным расплавлением, повышением артериального давления, действием токсинов. Изменения химического состава крови также могут вызвать кровотечение. Его провоцирует широкий ряд заболеваний: сепсис, скарлатина, гемофилия, желтуха, цинга и проч.
Когда кровотечение происходит в полость тела (брюшную, плевральную), его называют внутренним. Кровотечение в ткани называется гематомой. Если какая-либо ткань диффузно пропитывается кровью, говорят о кровоизлиянии (в подкожную клетчатку, мозговую ткань и проч.)
Существует несколько общих классификаций кровотечений.
По времени кровотечения могут быть:
первичными (возникают сразу после травмы или повреждения ткани);
ранними вторичными (возникают через несколько часов или после ранения, до попадания в рану инфекции);
поздними вторичными (начинаются после развития инфекции в ране).
В зависимости от тяжести и потери крови кровотечения бывают:
первой степени (потеря циркулирующей крови не более 5%);
второй степени (потеря циркулирующей крови около 15%);
третьей степени (потеря циркулирующей крови около 30%);
четвертой степени (потеря циркулирующей крови более 30%).
Симптомы кровотечений
Симптомы кровотечения зависят от его вида и типа поврежденных сосудов.
Артериальное кровотечение возникает при повреждении артерий (сонной, бедренной, подмышечной и др.) Оно является самым опасным, так как кровь выбрасывается очень быстро, пульсирующей струей. Стремительно наступает острое малокровие; цвет крови – ярко-алый. Пострадавший становится бледным, его пульс учащен, артериальное давление быстро снижается, появляется головокружение, тошнота и рвота, обморок. Смерть может наступить вследствие кислородного голодания или остановки сердца.
Венозное кровотечение происходит при нарушении целостности вен. Кровь течет равномерным непрерывным потоком и имеет темный вишневый цвет. Если внутривенное давление не слишком высокое, кровь может самопроизвольно остановиться: образуется фиксированный тромб. Но обескровливание ведет к возникновению шоковых явлений в организме, что нередко приводит к летальному исходу.
Капиллярное кровотечение является наименее опасным и останавливается самостоятельно. Кровь сочится из раны, поврежденных сосудов не видно. Опасность капиллярное кровотечение представляет только при болезнях, влияющих на свертываемость крови (гемофилия, сепсис, гепатит).
Паренхиматозное кровотечение возникает при повреждении всех кровеносных сосудов, находящихся в области ранения. Оно опасно, обычно бывает очень сильным и продолжительным.
Также симптомы кровотечений могут зависеть от локализации ранения. Если кровотечение происходит внутрь черепа, сдавливается мозг, появляется давящее ощущение в голове, особенно в височной части. Плевральные кровотечения (гемоторакс) приводят к сдавливанию легкого, появлению одышки. Разрывы органов брюшной полости вызывают скопление в ней крови (гемоперитонеум): у человека наблюдается боль в животе, тошнота и рвота. Кровотечения в полость сердечной оболочки вызывают снижение деятельности сердца, цианоз; венозное давление при этом повышено.
Когда кровотечение происходит внутри сустава, увеличивается его объем. При пальпации сустава или движениях человек чувствует сильную боль. Внутритканевая гематома характеризуется припухлостью, болезненностью при пальпации, резкой бледностью кожи. Если вовремя не провести лечение, гематома сдавит вены, что может привести к развитию гангрены конечности.
Артериальное кровотечение и оказание первой помощи
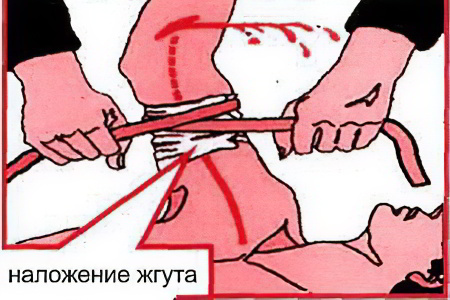
Артериальное кровотечение является одним из наиболее опасных кровотечений, несущих прямую угрозу жизни человека. Это связано в первую очередь с тем, что потери крови высоки и интенсивны. Поэтому важно знать его основные признаки и правила оказания первой помощи.
Артерии – это кровеносные сосуды, кровь циркулирует по ним и доставляется ко всем жизненно важным органам. Если артерия повреждена в результате любого травматического фактора, то кровь из нее начинает вытекать наружу. Понять, что кровотечение артериальное не сложно, оно характеризуется такими признаками, как: ярко-алый цвет крови, по консистенции она жидкая, из раны не вытекает, а бьет мощным потоком, похожим на струю в фонтане. Всегда наблюдается пульсация, которая происходит в такт сокращению сердечной мышцы. Так как кровь выходит очень быстро, человек может испытать спазмирование сосудов и потерю сознания.
Алгоритм оказания первой помощи при артериальном кровотечении
Правила оказания первой помощи будут варьироваться, в зависимости от того, где локализовано ранение и какая артерия была повреждена:
В первую очередь, необходимо наложить жгут, который будет препятствовать потере крови. Перед его фиксацией, важно прижать травмированную артерию к кости, выше того места, откуда происходит излияние крови. Если ранено плечо – кулак вкладывается в подмышечную впадину, а рука прижимается к телу, если ранено предплечье – заложить любой подходящий по размеру предмет в локтевой сгиб и максимально сильно согнуть руку в этом суставе. Если ранено бедро – артерия зажимается кулаком в паховой области, если ранена голень – в подколенную зону укладывается соответствующий предмет и нога сгибается в суставе.
Конечность следует поднять, под жгут необходимо положить ткань. Когда под рукой отсутствует резиновый жгут, его можно заменить на обыкновенный бинт или полоску ткани. Для более плотной фиксации можно воспользоваться обычной палкой.
Важно не передержать жгут на конечности, снять его необходимо через 1 – 1,5 часа, в зависимости от времени года. Лучше всего зафиксировать время его наложения на бумаге и подложить под повязку. Это необходимо сделать, чтобы не произошло отмирание тканей, и не потребовалась ампутация конечности.
Когда время ношения жгута истекло, а пострадавший не госпитализирован, необходимо ослабить его на несколько минут. При этом рану стоит зажать руками, с использованием чистой ткани.
Максимально оперативно доставить пострадавшего в медицинское учреждение, где ему будет оказана квалифицированная помощь.
Отличаются правила помощи при возникновении артериального кровотечения из стоп, а также кистей. В данном случае жгут накладывать нет необходимости. Достаточно перебинтовать травмированное место и приподнять его повыше.
Кода травмированы такие артерии как подключичная, подвздошная, сонная или височная, кровь останавливают с помощью тугой тампонады раны. Для этого в поврежденное место вкладывают либо стерильную вату, либо стерильные салфетки, затем сверху накладывают слой бинта и плотно его обматывают.
Венозное кровотечение и оказание первой помощи

Венозное кровотечение характеризуется излиянием крови из вен, в результате их повреждения. По венам кровь поступает к сердцу от капилляров, принизывающих органы и ткани.
Чтобы понять, что у человека возникло венозное кровотечение, необходимо ориентироваться на следующие признаки: кровь окрашена в темно-красный, либо вишневый цвет. Она не выливается фонтаном, а вытекает из раны медленно и довольно равномерно. Даже в том случае, если были травмированы крупные вены и кровотечение обильное, все равно не наблюдается пульсации. Если она и будет, то слегка уловимая, что объясняется иррадиацией импульсов от находящейся рядом артерии.
Венозное кровотечение опасно не менее чем артериальное. В данном случае человек может погибнуть не только из-за обильной потери крови, но и из-за всасывания воздуха через вены и доставку его до сердечной мышцы. Захват воздуха происходит при вдохе во время травмы крупной вены, особенно на шее и носит название воздушная эмболия.
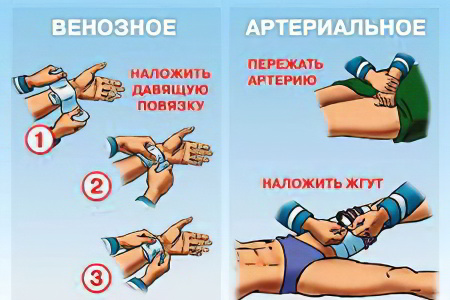
Алгоритм оказания первой помощи при венозном кровотечении
В данном случае нет необходимости в накладывании жгута и правила первой помощи сводятся к следующему:
Если травмирована вена конечности, то её необходимо поднять вверх. Это делается с той целью, чтобы уменьшить приток крови к поврежденному месту.
Затем следует приступить к наложению давящей повязки. Для этой цели существует индивидуальный перевязочный пакет. Если такого нет под рукой, то на рану накладывается чистая салфетка или ткань, сложенная в несколько раз, после чего она обматывается сверху бинтом. Поверх бинта нужно положить платок.
Место наложения такой повязки – ниже места повреждения. Важно бинт накладывать туго и по кругу, в противном случае это лишь спровоцирует усиление выхода крови.
Критерием оценки правильности выполненных действий служит отсутствие кровотечения и наличие пульсации ниже места ранения.
Когда под рукой не оказывается чистой ткани, следует максимально сильно зажать поврежденную конечность в суставе, либо пережать место чуть ниже выхода крови пальцами.
Пострадавшего в любом случае следует госпитализировать.
Иногда, при сильном кровотечении, остановить его не удается с помощью одной только повязки. В данном случае целесообразно воспользоваться жгутом. Он накладывается ниже раны, что обусловлено способом доставки крови до сердечной мышцы по венам.
Капиллярное кровотечение и оказание первой помощи
Капиллярное кровотечение – это самое часто встречающееся кровотечение. Оно не несет угрозы для жизни человека, так как капилляры – это самые мелкие сосуды, пронизывающие все ткани и органы. Оно имеет свои отличительные признаки. Кровь, вытекающая из капилляров, имеет ярко-алый цвет, выделения не интенсивные, так как давление в данном случае будет минимальным, пульсация полностью отсутствует.
Алгоритм оказания первой помощи при капиллярном кровотечении
Правило оказания первой помощи при капиллярном кровотечении просты.
В данном случае не требуется наложения жгута, достаточно ограничиться следующими действиями:
Промыть и провести дезинфекцию раны.
Травмированное место следует плотно перетянуть, но таким образом, чтобы не нарушить ток артериальной и венозной крови, то есть не слишком сильно.
К месту ранения приложить холод, который будет способствовать сужению сосудов.
Если у человека поверхностная рана и нет иных повреждений, то госпитализация ему не требуется.
Паренхиматозное кровотечение и оказание первой помощи
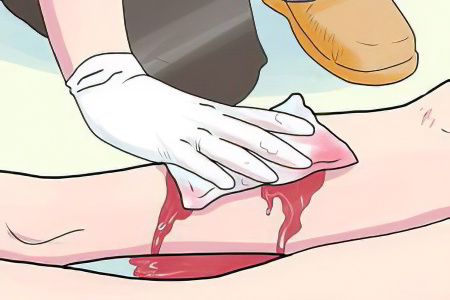
Паренхиматозное кровотечение – это кровотечение, возникшее во внутренних органах, которые характеризуется обильной кровопотерей. Остановить его можно лишь путем хирургического вмешательства. К органам паренхимы относятся легкие, печень, почки, селезенка. Так как их ткань крайне нежная, то даже незначительная её травматизция ведет к возникновению обильного кровотечения.
Чтобы определить паренхиматозное кровотечение, нужно ориентироваться на следующие признаки: общая слабость, головокружение, обморок, побледнение кожных покровов, низкая пульсация при учащенном сердцебиении, падение артериального давления. В зависимости от того, какой орган был травмирован, либо болен, можно будет заподозрить паренхиматозное кровотечение легких, печени, почек и пр.
Алгоритм оказания первой помощи при паренхиматозном кровотечении
Так как этот вид кровопотери является опасным для жизни человека, действовать необходимо быстро:
Пострадавшего нужно как можно скорее отправить в медицинское учреждение. Если нет возможности вызвать бригаду скорой помощи, то отправляться нужно своим ходом.
Ни давящие повязки, ни наложение жгутов в данном случае не окажут влияния на количество потерянной крови.
До приезда бригады медиков человеку необходим покой. Для этого нужно уложить его в горизонтальное положение, а ноги слегка приподнять.
На ту область, где предположительно возникло кровотечение нужно приложить холод. Если транспортировка больного до медицинского учреждения затягивается, то можно использовать такие средства, как: Викасол, Этамзилат, Аминокапроновая кислота.
В состоянии остановить паренхиматозное кровотечение лишь врач-хирург. В зависимости от характера повреждения будут наложены сложные швы, проведена эмобилизация и элекрокоагуляция сосудов, подшивание сальника и прочие хирургические способы воздействия. В некоторых случаях требует параллельное переливание крови и использование солевых растворов.
Желудочно-кишечное кровотечение и оказание первой помощи
Отдельного внимания заслуживают желудочно-кишечные кровотечения, так как они являются угрожающими для жизни состояниями. Важно не пропустить первые признаки такой кровопотери и вовремя обратиться за помощью к специалисту. Среди них можно выделить следующие: кровавая рвота с коричневыми примесями, наличие жидкого кровянистого стула, бледность кожных покровов, учащение пульса при сниженном артериальном давлении, общая слабость, сопровождаемая головокружением, иногда потеря сознания.
Алгоритм оказания первой помощи при желудочно-кишечном кровотечении
Для того, чтобы остановить желудочно-кишечное кровотечение, человека необходимо доставить в стационар.
Однако доврачебная помощь будет заключаться в следующем:
Человеку нужен полный покой. Для этого его лучше всего уложить в кровать.
На область живота следует положить холодную грелку или пузырь со льдом.
Можно наколоть немного льда и давать человеку небольшими порциями, чтобы он его глотал.
Доставить пострадавшего в больницу.
Доврачебная помощь при кровотечениях
Оказание доврачебной помощи при любом виде кровотечения – это его либо полная остановка, либо замедление кровопотери до того момента, пока пострадавший не окажется в руках у специалиста. Важно уметь различать виды кровотечений и уметь правильно пользоваться подручными средствами для их остановки. Хотя лучше, чтобы в домашней аптечке и в личном автотранспорте всегда были бинты, вата, жгут, индивидуальный перевязочный пакет и обеззараживающие средства. Два важных правила оказания доврачебной помощи — не навредить человеку и действовать оперативно, ведь в некоторых случаях важна каждая минута.
Для того, чтобы правильно оказать доврачебную помощь при кровотечении, нужно:
Наложить жгут выше раны, если кровотечение артериальное.
Наложить тампоны и повязки ниже раны, если кровотечение венозное.
Обеззаразить и перебинтовать рану, если кровотечение капиллярное.
Уложить человека в горизонтальное положение, приложить к травмированному месту холод и как можно быстрее доставить его в стационар, если кровотечение паренхиматозное или желудочно-кишечное.
Важно правильно пережать вену или сосуд, чтобы выиграть время и успеть доставить человека до стационара, либо передать бригаде скорой помощи. Приехавшие на вызов медики, если все сделано правильно, не будут перевязывать жгут или повязку. Они могут ввести человеку внутривенную инъекцию растворов Викасола, либо Хлорида Кальция, либо иного кровоостанавливающего средства, измерят артериальное давление, при необходимости введут препараты для нормализации сердечной деятельности. Затем человека передадут в руки хирурга.
Зная основные правила, можно однажды спасти жизнь не только другому человеку, но и себе самому.

Автор статьи: Алексеева Мария Юрьевна | Врач-терапевт
О враче: С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
источник